Zespół Cushinga (łac. syndroma Cushing, ang. Cushing’s syndrome) to choroba endokrynologiczna spowodowana dysfunkcją kory nadnerczy , powodującą przewlekły niekontrolowany poziom hormonu glukokortykoidowego. Mogą wystąpić objawy bólu głowy, porażenia połowiczego, niewyraźnego widzenia, gdy duży guz powoduje ucisk zakłóceń wzrokowych. Jest to dość powszechna choroba endokrynologiczna w praktyce klinicznej. Choroba może wystąpić w każdym wieku; może być zarówno wrodzona, jak i nabyta. Główne cechy choroby: naruszenie metabolizmu tłuszczów, zniszczenie tkanki kostnej, uszkodzenie serca i naczyń krwionośnych, wysoki poziom glukozy we krwi, zaburzenia psychiczne. Często u kobiet w wieku 25-40 lat. U dzieci często nazywa się to dysgenezją nadnerczy.
Harvey Cushing, amerykański neurochirurg już w 1912 roku precyzyjnie opisał zmiany somatyczne i zaburzenia metaboliczne związane z hiperkortyzolemią. Wiązał je jednak z obecnością gruczolaka przedniego płata przysadki zbudowanego z komórek zasadochłonnych. Poglądy Cushinga zostały zakwestionowane przez innych autorów, wykazujących podobne objawy kliniczne w przebiegu chromofobnych gruczolaków przysadki lub gruczolaków i raków kory nadnerczy. Obecnie wiemy, że zmiany somatyczne opisane przez Cushinga zależą tylko od samego nadmiaru kortyzolu. W rzeczywistości pierwszym, który opisał objawy hiperkortyzolemii był radziecki lekarz N.M.Itsenko, dlatego też w tej części świata przyjął się termin zespołu Itsenko-Cushinga.
Nieleczony zespół Cushinga powoduje poważne komplikacje zagrażające życiu człowieka: niewydolność serca lub płuc, nadciśnienie nerek, częste złamania kości, miopatię itp. Dlatego konieczne jest skontaktowanie się z doświadczonym endokrynologiem przy pierwszych objawach patologii.
Objawy zespołu Cushinga
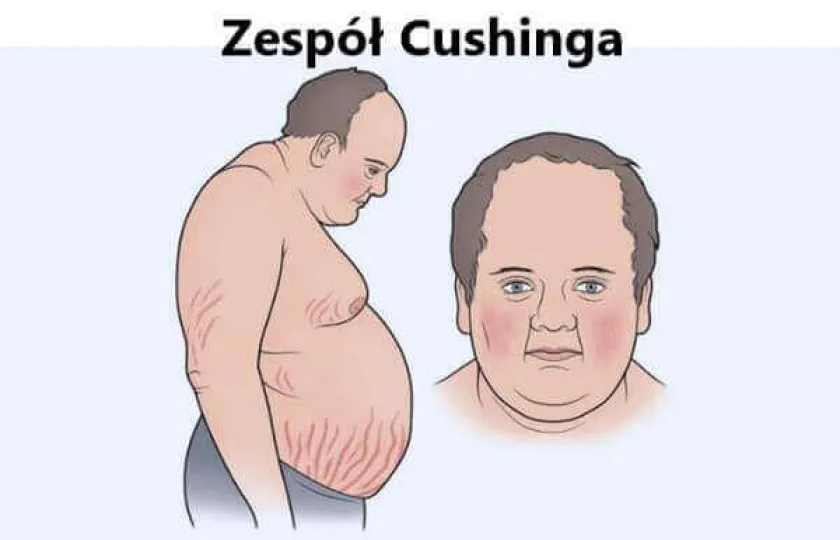
Głównym objawem zespołu Cushinga jest ciężka otyłość. Jednocześnie nadmierna masa ciała rozkłada się nierównomiernie – tłuszcz odkłada się na twarzy, szyi, klatce piersiowej, plecach i brzuchu. Kończyny mają tendencję do pozostawania cienkimi. Twarz staje się księżycowata, pojawia się na niej gorączkowy, szkarłatnoczerwony rumieniec i pojawia się trądzik.
Niektóre objawy obejmują:
-
Drżące ręce i stopy
-
Jasne rozstępy skóry na brzuchu, klatce piersiowej i pośladkach
-
Guzy
-
Kruchość szkieletu kostnego, skłonność do złamań
-
Okrągła, czerwona i opuchnięta twarz
-
Skóra jest cienka, podatna na siniaki, wolno gojąca się i owrzodzenia
-
Słabe mięśnie
-
Pragnienie picia wody
-
Częste oddawanie moczu
-
Ból głowy
-
Wysokie ciśnienie krwi
-
Wysoka liczba białych krwinek, niskie stężenie potasu w surowicy
-
Wysoki poziom cukru we krwi
-
Wahania nastroju, drażliwość, niepokój, depresja
-
Nieregularny cykl menstruacyjny lub brak miesiączki
-
Zwiększone owłosienie twarzy u kobiet
-
Osłabione kości, skłonne do złamań (zwłaszcza żeber i kręgosłupa), osteoporoza i bóle pleców
-
Podatność na zapalenie płuc i gruźlicę.
-
Mężczyźni: mają zaburzenia erekcji.
Osoby zagrożone zespołem Cushinga
Wyższe ryzyko zespołu Cushinga występuje w:
-
Płeć: Kobiety są bardziej podatne na zachorowanie niż mężczyźni.
-
Długotrwałe stosowanie kortykosteroidów lub sztucznych leków hormonalnych.
-
Masz guza produkującego hormony w przysadce lub nadnerczu.
-
Masz pewne schorzenia, takie jak wielorakowa neoplazja wewnątrzwydzielnicza typu 1, zespół NAME lub zespół Carneya.
-
Osoby z ryzykiem choroby Cushinga najprawdopodobniej mają guzy wewnątrzczaszkowe lub inne, etiologia guzów przysadki jest nieznana. Niewielka liczba przypadków ma charakter dziedziczny, np. rodzinna lub wielowydzielnicza neoplazja wewnątrzwydzielnicza grupy 1.
Zespół Cushinga z jakimi lekarzami się skontaktować
W przypadku wystąpienia objawów zespołu Cushinga i wyjaśnienia diagnozy pacjent jest kierowany na konsultację i leczenie do endokrynologa. Często zachodzi potrzeba zasięgnięcia porady innych specjalistów (zgodnie ze wskazaniami):
-
okulista,
-
kardiolog ,
-
urolog ,
-
ginekolog ,
-
neurolog.
Diagnostyka zespołu Itsenko-Cushinga
Wyraźny zespół Itsenko-Cushinga nie przedstawia żadnych szczególnych trudności diagnostycznych. Wystarczy ocenić wygląd osoby i przeprowadzić z nią rozmowę. Ale łagodna choroba może przysporzyć lekarzowi wielu problemów. Należy zawsze wykluczyć wcześniejsze zastosowanie przez pacjenta glikokortykosteroidów (egzogenny zespół Cushinga). Diagnoza jest postawiona klinicznie i jest potwierdzana danymi laboratoryjnymi i metodami badań obrazowych w celu ustalenia stadium choroby i wyjaśnienia przyczyn patologii.
Potwierdzenie nadmiaru kortyzolu wykonuje się ściśle według zaleceń lekarza za pomocą jednej z czterech metod:
-
Ocena ilości kortyzolu – oznaczanie wolnego kortyzolu w moczu w próbkach dwudobowych;
-
Test hamowania deksametazonem 1, w którym 1 mg deksametazonu podaje się doustnie od 11:00 do 24:00, a poziom kortyzolu w surowicy mierzy się następnego dnia od 8:00 do 9:00;
-
Test hamowania deksametazonem 2 z 0,5 mg deksametazonu doustnie co 6 godzin przez 2 dni (test z niską dawką) jest wskazany tylko w określonych grupach wysokiego ryzyka. Ze względu na dużą zmienność fizjologicznego wydzielania kortyzolu oraz ograniczenia wszystkich istniejących testów zaleca się zastosowanie co najmniej dwóch testów pierwszego rzutu w celu potwierdzenia lub wykluczenia diagnozy. Przy wyborze badań diagnostycznych I rzutu należy wziąć pod uwagę możliwość wykonania ich w warunkach ambulatoryjnych, zawartość informacji diagnostycznych, łatwość ich wykonania dla pacjenta oraz przeciwwskazania.
Aby ustalić przyczynę zespołu Cushinga, określa się poziom hormonu adrenokortykotropowego (ACTH):
-
Jeżeli poziom ACTH i testy prowokacyjne wskazują na przysadkową przyczynę hiperkortyzolizmu, stosuje się obrazowanie przysadki. Najdokładniejsze wyniki uzyskuje się za pomocą rezonansu magnetycznego ze wzmocnieniem kontrastowym, ale niektóre mikrogruczolaki wizualizuje się za pomocą CT.
-
W przypadku chorób innych niż przysadka tomografia komputerowa o wysokiej rozdzielczości służy do badania klatki piersiowej, trzustki i nadnerczy.
Konieczne jest również zdanie badań laboratoryjnych: ogólne badanie moczu , kliniczne badanie krwi, badanie poziomu cukru we krwi, biochemiczne badanie krwi.
Leczenie zespołu Cushinga
Leczenie zależy od przyczyny i może obejmować:
-
Guz przysadki - guz jest usuwany chirurgicznie. Inne opcje obejmują radioterapię i leczenie farmakologiczne w celu zmniejszenia guza i powstrzymania go przed wytwarzaniem hormonów.
-
Guz nadnercza - guz jest usuwany chirurgicznie. Hormonalna terapia zastępcza może być potrzebna przez krótki czas.
-
Guzy wytwarzające ACTH – leczenie obejmuje operację usunięcia guza, a następnie ewentualnie chemioterapię, immunoterapię i radioterapię. Leki mogą zmniejszać zdolność nadnerczy do wytwarzania kortyzolu.
-
W celu usunięcia guza i powiązanych gruczołów stosuje się radioterapię i chirurgię. Po zabiegu konieczna jest ciągła hormonalna terapia zastępcza.
-
Terapia hormonem glikokortykosteroidowym – odstawienie leku oczywiście nie powinno być przerywane nagle.
Zespół Cushinga powikłania:
Bez leczenia powikłania zespołu Cushinga mogą obejmować:
-
Utrata kości (osteoporoza), która może powodować nietypowe złamania, takie jak żebra lub kości śródstopia
-
Wysokie ciśnienie krwi (nadciśnienie)
-
Cukrzyca typu 2
-
Częste lub nietypowe infekcje
Zapobieganie zespołowi Cushinga
Zmiana nawyków stylu życia może pomóc w zapobieganiu lub spowolnieniu postępu zespołu Cushinga:
-
Nie kupuj i nie stosuj przeciwzapalnych środków przeciwbólowych bez recepty, niewiadomego pochodzenia. Większość silnych środków przeciwzapalnych i przeciwbólowych pochodzi z kortykosteroidów, dlatego jeśli są stosowane arbitralnie bez ścisłej kontroli lekarza, bardzo łatwo jest wywołać niewydolność nadnerczy i zespół Cushinga.
-
Jedz mniej tłuszczu i kalorii oraz zwiększ ilość warzyw w posiłkach.
-
Zwiększ ruch, uprawiaj sporty.
-
Stosuj lek zgodnie z zaleceniami lekarza, nie stosuj samowolnie zbyt dużej ilości leków steroidowych przez długi czas.
-
Okresowe badanie fizykalne w celu sprawdzenia ciśnienia krwi, poziomu cukru we krwi, gęstości kości.